bevezetés
akut junkcionális ektopiás tachikardia (JET) a veleszületett szívhibák műtéte után jelentkezhet. Bár 48-72 órán belül önkorlátozó, azonnali kezelés hiányában a mortalitás 40% 1 az emelkedett pulzusszám (HR) és az atrioventricularis disszociáció (AVD) miatt. A farmakológiai kezelésre adott rossz válasz más kezelési lehetőségek kereséséhez vezetett, beleértve a mérsékelt hipotermiát is.2 erről a kezelésről, amelyet először 1987-ben írtak le, 3 a szakirodalomban ritkán számoltak be, és minden jelentés alacsony betegszámról szólt.
betegek és módszer
betegek
áttekintettük a veleszületett szívhibák miatt operált betegek klinikai nyilvántartását 1999 szeptembere és 2001 októbere között a Juan Canalejo Kórházkomplexumának (gyermekgyógyászati Szívszolgálat) a Spanyolország északnyugati részén fekvő Coru-ban. Standard elektrokardiogramokat vizsgáltunk, csakúgy, mint a pitvari elektrogramokat, amelyeket az aritmia epizódjai során rögzítettek a műtét során elhelyezett pitvari elektródákkal vagy nyelőcső elektródákkal. Ebben a vizsgálatban csak megerősített vagy valószínű JET-ben szenvedő betegek vettek részt, akiket hipotermiával kezeltek.
diagnosztikai kritériumok
– megerősített JET: a) tachycardia QRS komplextel, amely hasonló a bazális nyomkövetéshez vagy a pitvari stimulációval kapott nyomkövetéshez, B) avd-vel együtt, lassabb pitvari sebességgel, mint a kamrai sebesség.
– valószínű sugárhajtómű: az 1. kritérium teljesülése esetén, de nem volt lehetséges az AVD kimutatása, vagy amikor 1:1 retrográd vezetőképesség volt, és az arrhythmia nem reagált az elektromos kardioverzióra vagy a pitvari túlstimulációra.
kezelés
a JET kezelése a következőkön alapult: a) alapvető intézkedések (az inotrop szerek csökkent használata, szedáció, az elektrolit egyensúlyhiány korrekciója); b) pacemaker (az atrioventrikuláris szinkron helyreállítása a JET által okozott HR gyorsabb létrehozásával); c) hipotermiaés d) antiaritmiás gyógyszerek. Néhány betegnél a digoxint inotrop és diuretikus segédanyagként alkalmazták.
a hipotermia akkor kezdődött, amikor a hemodinamikai állapot az alapvető intézkedések ellenére romlott, vagy amikor nem volt lehetséges a pacemaker sebességének gyorsabb fenntartása, mint a SUGÁRSEBESSÉG. Minden beteget nyugtatóval kezeltek, és izomlazítókkal mechanikus lélegeztetésre helyezték. Ventilátorokat, a bőrre helyezett hideg csomagokat, valamint nazogasztrikus csövön keresztül hideg fiziológiás sóoldattal történő mosást alkalmaztak. A hőmérsékletet addig csökkentettük, amíg a SUGÁRSEBESSÉG nem csökkent, de soha nem 33 CAC alá, rektális hőmérővel mérve. A betegeket a külső hőforrások növelésével, állandó elektrokardiográfiás monitorozás mellett lassan melegítették fel (1 db/8 óra) legalább 36 órás hemodinamikai stabilitás (megfelelő centrális vénás nyomás, artériás nyomás és diurézis) után. Pacemakerrel kezelt betegeknél ez a kezelés megszakadt, amikor a normál sinus ritmus megjelent, vagy amikor a SUGÁRSEBESSÉG az életkor szerinti 75.percentilis alá csökkent.
Statisztikai analízis
a kvantitatív változókat a középértékben fejezzük ki, a mediánt pedig azon változók esetében is megadjuk, amelyek eloszlása jelentősen aszimmetrikus volt. A kategorikus változókat abszolút értékekben (százalékokban) fejezzük ki. A hipotermia kezdetétől számított 1, 2, 4, 8, 12 y 24 h-nál kapott hemodinamikai értékek változásait manovával elemeztük az ismételt intézkedések lineáris trendjeire; az adatok normális eloszlását előzetesen ellenőriztük a Shapiro-Wilks teszttel. A különbségeket szignifikánsnak tekintették a P
eredmények
összesen 138 betegnél végeztek szívműtétet kardiopulmonalis bypass-szal; 21 (15,2%) igazolt vagy valószínű JET-et fejlesztett ki, és hipotermiát alkalmaztak 12 itt elemzett betegnél (9 lány, átlagéletkor 2,1 ~ 2,0 hónap) (1.táblázat). A JET kezdetét 6,3 61,9 órával a műtét után rögzítették (medián, 2 óra). Abban a pillanatban a hőmérséklet 37,0, 0,7, c volt (2.táblázat). A hipotermia 1,5 6,5 órával a JET kezdete után kezdődött (medián 1,0 óra), és 74 42 óráig tartott (tartomány: 36-144 óra). Hipotermia során 6 betegnél digoxint alkalmaztak, ezek közül 4-ben amiodaront is adtak a hipotermia alátámasztására. 10 betegnél pacemakert alkalmaztak: 9-ben epikardiális elektródákat helyeztek a műtőbe, 1-ben pedig nyelőcső elektródát.
a központi hőmérséklet és a hemodinamikai állapot változásait az első 24 óra alatt az 1.ábra mutatja. A legnagyobb javulást a hipotermia első 4 órája alatt értük el, amely után a betegek stabilak maradtak.
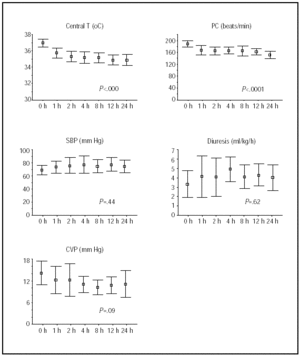
Fig. 1. Természetesen az első 24 h hipotermia. A vonalak az átlagot és a 95% – os konfidencia-intervallumot szemléltetik. A P értékek a manova lineáris trends tesztekre vonatkoznak az ismételt mérésekhez. A HR a pulzusszámot jelzi; ütés/perc, ütés / perc; T, hőmérséklet; SBP, szisztolés vérnyomás; CVP, központi vénás nyomás.
egy kivételével minden beteg túlélte. A csecsemő, aki meghalt volt alacsony kimeneti állapot másodlagos JET, amely refrakter kezelés. A hipotermiának közvetlenül tulajdonítható szövődmények nem voltak. Az újramelegítés idején 5 betegnél továbbra is JET volt; az egyik a HR jelentős növekedése miatt újrafűtést igényelt. túlnyomórészt a sinus ritmus a hipotermia kezdete után 65 68 órával jelent meg újra. A 6 beteg közül kettő, akik a hipotermia során normális sinus ritmust nyertek vissza, újra kellett hűteni, mert a JET és a rapid HR újra megjelent.
az elbocsátott 11 beteg életben maradt, és 15 62 hónapos átlagos követési időszak után (tartomány: 2-36 hónap) nem volt neurológiai következmény. A Sinus ritmust aritmia nélkül tartották fenn a nyomon követés során.
megbeszélés
a műtét utáni sugár a HIS csomó szövetében vagy kötegében elhelyezkedő méhen kívüli fókuszból származik, amelyet a műtét során fellépő mechanikai irritáció vált ki.2 ektopiás jellege érzékeny a szimpatikus-vagális egyensúlyra, ellenáll a pitvari túlstimulációnak vagy az elektromos kardioverziónak. A magas HR és AVD csökkenti a szívteljesítményt, és ez viszont felgyorsítja az aritmiát a megnövekedett adrenerg tónus miatt, ezáltal ördögi kört hozva létre.1,2 mivel a folyamat 48-72 órán belül önkorlátozó,2 a kezelés fő célja a megfelelő szívteljesítmény fenntartása, amíg az aritmia spontán megszűnik.
a kezelésnek magában kell foglalnia az elektrolit-egyensúly és a sav-bázis egyensúlyhiány korrekcióját,az adrenerg ingerek (fájdalom,irritáció,szorongás) eltávolítását, a megfelelő szedációt és az inotrop és értágító szerek csökkent szintjét, amelyek felgyorsítják a HR-t és a JET-et.2 az antiarrhythmiás szerekre adott válasz gyenge,2 és a digoxin nem hatékony.5 Úgy tűnik, hogy a Propafenonnak van némi előnye, 6 annak ellenére, hogy negatív inotrop szer. Az amiodaron hasznos7, 8 bár tapasztalataink szerint a hipotenzió megjelenése miatt térfogatnövelésre lehet szükség. A prokainamid hipotermiával kombinálva csak akkor hatásos, ha a hipotermia önmagában nem elegendő.5 a béta-blokkolók szerepe ellentmondásos, 2 és a kalcium antagonisták nem ajánlottak. Egyéb kezelési lehetőségek a szívritmus-szabályozókkal történő stimuláció különböző módjai, valamint a HIS kötegének gyors ablációja refrakter esetekben.1,2
a korai diagnózis alapvető fontosságú. JET gyanúja esetén 12 vezetéses elektrokardiogramot és pitvari elektrogramot kell végezni.9 betegsorozatunkban a pitvari elektrográfia lehetővé tette az AVD leleplezését 2 betegnél, és megerősítette a gyanút 6 olyan betegnél, akiknél a felszíni elektrokardiogram AVD-re utalt (2.ábra).
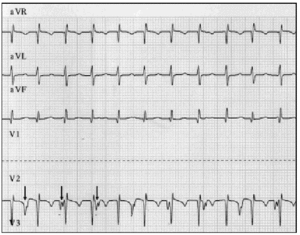
Fig. 2. A JET elektrokardiográfiás nyomon követése, beleértve az aVR, aVL és aVF vezetékeket. Az alsó nyomkövetés a pitvari elektrogramot mutatja, amelyet úgy kaptunk, hogy a v2 elektródához általában használt ólmot csatlakoztattuk a pitvari epikardiális elektródához. Ez a nyomkövetés fokozott pitvari aktivitást mutat (nyilak); az atrioventrikuláris disszociáció nyilvánvaló a kamrai sebességhez képest lassabb pitvari sebességből.
a hipotermia kezelése azon a megfigyelésen alapul, hogy a csökkent központi hőmérséklet csökkenti a pacemaker sejtek automatikusságát. Mivel a kezelés első jelentését Bash et al., 1987 – ben, 3 szétszórt jelentés jelent meg a hipotermia sikeres alkalmazásáról kis számú betegnél.9,10 ezeknek a beavatkozásoknak az volt a célja, hogy elérjék a 32-35 kb központi hőmérsékletet. Célunk az volt, hogy csökkentsük a HR-t, amíg a megfelelő pacemaker kezelés lehetővé nem válik, és így elkerüljük a mély hipotermiát és annak lehetséges mellékhatásait. 2 betegnél nem alkalmaztak pacemakert, mert a pitvari epikardiális elektródák nem voltak elérhetők. Jó klinikai lefolyásuk miatt úgy döntöttünk, hogy nem használunk nyelőcső elektródát. Tanulmányunk kialakítása miatt nem lehetett megítélni a digoxin és az amiodaron relatív hasznosságát a hipotermia során a HR kontrollálásában.
ebben a betegsorozatban a pacemaker használatával járó hipotermia hatékony, biztonságos lehetőség volt. Néhány órán belül hemodinamikai változások következtek be, és nem észleltek közvetlenül a hipotermiának tulajdonítható mellékhatásokat. Bár az általunk vizsgált betegek kis száma nem teszi lehetővé az általánosítást, a 8,3% – os sorozatunk halálozási aránya egyértelműen alacsonyabb volt, mint a konzervatív kezelés során jelentett 40% – os érték.1 a csecsemő, aki meghalt, az egyik első beteg volt a sorozatban, és nagyon gyors tachycardia volt, ami a hipotermia kudarcát okozhatja.
az Újramelegítést legalább 36 óra hemodinamikai stabilitás után kezdték meg anélkül, hogy megvárnák a stabil sinus ritmus helyreállítását. Az újrafűtés valószínűsége (27%) nem volt összefüggésben a sinus ritmussal vagy a JET-vel, ezért úgy érezzük, hogy az újramelegítés csak hemodinamikai kritériumok alapján időzíthető.
Vizsgálatunk korlátai azok, amelyek bármely retrospektív, megfigyelési elemzésben rejlenek kis számú kontrollcsoport nélküli beteg alapján. Mindazonáltal úgy gondoljuk, hogy eredményeink, más közzétett jelentésekkel együtt, támogatják a hipotermia hatékony és biztonságos kezelését a posztoperatív JET kezelésében.