opieka nad hospitalizowanymi pacjentami wymaga od praktyków z wielu dyscyplin dynamicznej oceny i komunikowania stanu pacjenta podczas hospitalizacji. Chociaż do niezawodnej i wydajnej opieki nad pacjentem potrzebna jest optymalna praca zespołowa, opieka w szpitalach jest zazwyczaj świadczona w sposób fragmentaryczny.1 Model nocny dla codziennych rund interdyscyplinarnych (IDR) został zaproponowany jako metoda zapewnienia zorganizowanego procesu i zaangażowania wszystkich członków zespołu w system opieki skoncentrowany na pacjencie.2 szczególne zalety zwoływania rund w obecności pacjenta obejmują możliwość bezpośredniej oceny opieki (np. obecność potencjalnie niepotrzebnego cewnika moczowego), zaangażowanie pacjenta w kluczowe aspekty jego opieki i usposobienia oraz zwiększoną szansę dla członków zespołu na wypracowanie wspólnego zrozumienia poglądów i potrzeb pacjenta.
wdrożenie dramatycznych zmian w przepływie pracy wielu dyscyplin będzie wymagało rygorystycznych dowodów, aby wesprzeć skoordynowany wysiłek ze strony kierownictwa i zaangażowanie zainteresowanych stron na pierwszej linii opieki nad pacjentem. Pomimo pilnej potrzeby uzyskania dowodów, niewiele zbadano tej strategii. W przeglądzie systematycznym3 zidentyfikowano 30 badań opublikowanych w latach 1998-2013 dotyczących interdyscyplinarnych interwencji na oddziałach medycznych, z których żadne Nie badało modelu IDR przy łóżku pacjenta. W badaniu przeprowadzonym po okresie ocenianym przez przegląd systematyczny Stein i wsp. 4 opisali restrukturyzację oddziału medycznego jako jednostki odpowiedzialnej opieki (ACU), która obejmowała model nocny dla Rund przez interdyscyplinarny zespół. Zmiana była związana ze zmniejszoną śmiertelnością i długością pobytu (LOS), chociaż w badaniu nie izolowano wpływu rund ani nie stosowano jednoczesnej grupy kontrolnej i przedstawiono wyniki zagregowane, a nie na poziomie pacjenta. Brak przekonujących danych może być powodem, dla którego szpitale nie są powszechnie stosowane. Aby dostarczyć wysokiej jakości dowody, przeprowadziliśmy Duże, prospektywne kontrolowane badanie porównujące ustrukturyzowany model przy łóżku (mobilne rundy interdyscyplinarnej opieki) ze standardowymi rundami.
badanie to odbyło się w Mount Sinai Hospital, który jest 1171-łóżkowym Akademickim Centrum Medycznym w Nowym Jorku. Jednostka nietechniczna oferowała możliwość korzystania z przyszłościowego kontrolowanego projektu. Pacjenci byli przydzielani do północnego i południowego skrzydła jednostki w sposób quasi-randomizowany, a nie w oparciu o diagnozę lub ostrość. Przekształciliśmy IDR W Model nocny po północnej stronie jednostki (MICRO group), podczas gdy południowa strona jednostki kontynuowała korzystanie ze standardowej sali konferencyjnej IDR (control group). W północnej i południowej części jednostki znajdują się odpowiednio 17 i 14 łóżek. W okresie badania pielęgniarki i hospitaliści opiekowali się pacjentami po obu stronach jednostki badawczej, chociaż w danym dniu przydzielano tylko pacjentów po 1 stronie jednostki. Jednostka wykorzystuje kliniczny model mikrosystemów, który został zdefiniowany jako” grupa klinicystów i personelu współpracującego ze wspólnym celem Klinicznym w celu zapewnienia opieki nad populacją pacjentów ” i ma zdefiniowany zestaw cech związanych z wysoką wydajnością.5,6 nasz model mikrosystemów zawiera funkcje opisane przez model Acu Steina, 4 w tym współprowadzenie przez hospitalistę i kierownika pielęgniarki, geograficzne przypisanie pacjentów do zespołów i raporty danych na poziomie jednostki. Jeden hospitalista jest przypisany geograficznie do każdego obszaru jednostki w 2-do 4-tygodniowej rotacji. Zakres oddziału nie obejmuje personelu domowego; pacjenci są przydzielani głównie do szpitali pracujących z pielęgniarkami. Pacjenci byli włączani prospektywnie podczas pierwszego IDR przez koordynatora badań. Dane i wyniki na poziomie pacjenta były zbierane prospektywnie przez koordynatora badań, który codziennie uczestniczył w IDR w ramach interwencji i kontroli jednostki badawczej.
kryteria włączenia
kwalifikowali się wszyscy pacjenci przyjęci do służby medycznej w jednostce badawczej. Pacjenci mieli więcej niż 18 lat i zostali przyjęci z powodu ostrego stanu zdrowia. Pacjenci przyjmowani do innej jednostki, a następnie przenoszeni do jednostki badawczej byli włączani w momencie przeniesienia. Pacjenci mogą być włączeni więcej niż jeden raz, jeśli hospitalizowani na jednostce badawczej więcej niż jeden raz. Większość pacjentów była objęta opieką szpitalną, chociaż pacjenci objęci byli opieką lekarzy prywatnych. Pacjenci z innych działów, w tym medycyny rodzinnej, są rzadko przyjmowani do oddziału i byli wykluczani. Pacjenci zostali również wykluczeni, jeśli zostali przyjęci i wypisani w ten sam weekend, ponieważ mikro rundy występują w dni powszednie i nie było możliwości oferowania interwencji w soboty i niedziele.
mikro interwencja
interdyscyplinarne rundy odbywały się codziennie o 10: 00 dla grupy kontrolnej i o 10: 30 dla grupy mikro, w których uczestniczyli hospitalista opiekujący się większością pacjentów na oddziale, pielęgniarki personelu, dyrektor medyczny oddziału, kierownik pielęgniarki, pracownik socjalny i kierownik przypadku. Pociski na jednostce kontrolnej koncentrowały się na planie opieki i rozmieszczenia, ale nie podążały za żadną ustaloną strukturą i trwały zwykle od 25 do 30 minut.
mikro rundy wystąpiły przy łóżku i postępowały zgodnie z ustrukturyzowanym skryptem (Dodatek 1), który został zaprojektowany w celu ograniczenia dyskusji każdego pacjenta do 3 minut lub mniej, i obejmował role mówiące dla hospitalisty, pielęgniarki i pracownika socjalnego. W przypadku lekarzy prywatnych rolę hospitalisty pełnił lekarz pielęgniarki przypisany pacjentowi. Przewidywano, że runda potrwa około 50 minut. Pacjenci byli dalej zaangażowani, prosząc o ich główny cel na dzień. Sprawdzono listę kontrolną bezpieczeństwa pacjenta. Początkowo zadanie to było wykonywane przez kierownika pielęgniarki, który nie werbalizował przedmiotów, chyba że zauważono niedobór. Po 6-miesięcznym doświadczeniu odpowiedzialność ta została powierzona pielęgniarce personelu, która dokonała ustnego przeglądu listy kontrolnej w ramach skryptu nocnego. Pacjenci byli obserwowani codziennie, w tym wypisywani jeszcze tego samego dnia.
kształcenie kadr i klinicystów
opracowaliśmy i wdrożyliśmy program nauczania oparty na zmodyfikowanej wersji programu Teamstepps® Agencji Badań i jakości opieki zdrowotnej, aby zapewnić wszystkim członkom zespołu podstawowe zasady komunikacji w środowisku opieki zdrowotnej. Program nauczania składał się z interaktywnej dydaktyki dotyczącej istotnych elementów pracy zespołowej, w tym struktury zespołu, komunikacji, monitorowania sytuacji i wzajemnego wsparcia, a także celu i struktury mikro modelu. Program nauczania był dostarczany pielęgniarkom na 3 comiesięcznych spotkaniach personelu w jednostce badawczej oraz hospitalistom podczas 3 wielkich rund medycyny szpitalnej w okresie 3 miesięcy. Pielęgniarki i lekarze świadczący opiekę na obu obszarach geograficznych jednostki badawczej otrzymali program edukacyjny, ponieważ żadna grupa lekarzy nie została wyznaczona do tylko 1 obszaru geograficznego.
wyniki
wyniki pierwotne i wtórne
głównymi wynikami były pogorszenie stanu klinicznego (CD) i długość pobytu. Pogorszenie stanu klinicznego było złożonym wynikiem zdefiniowanym a priori jako śmierć; eskalacja opieki (tj. przeniesienie na oddział intensywnej terapii, oddział pośredniej opieki lub jednostkę dydaktyczną); lub powikłania szpitalne nabyte (tj. żylna choroba zakrzepowo-zatorowa, upadek, wrzód ciśnieniowy w stadium III-IV, zakażenie dróg moczowych związane z cewnikiem, zakażenie krwi związane z linią centralną lub biegunka związana z Clostridium difficile). LOS obliczono jako średnią LOS z wykluczonymi wartościami odstającymi (wartości odstające zdefiniowane jako mające LOS 100 dni lub dłużej lub 2,5 lub więcej odchyleń standardowych od oczekiwanych LOS).
nie zebrano metryk procesowych dotyczących IDR, takich jak czas trwania rund, frekwencja członków zespołu interdyscyplinarnego, odsetek omawianych pacjentów lub skuteczność komunikacji. Oceniliśmy zadowolenie pacjentów na podstawie badania Hospital Consumer Assessment of Healthcare Providers and Systems (HCAHPS).
badanie kultury bezpieczeństwa pacjentów
aby ocenić wpływ na postrzeganie bezpieczeństwa pacjentów, przeprowadziliśmy badanie szpitalne Agency for Healthcare Research and Quality (AHRQ) dotyczące kultury bezpieczeństwa pacjentów dla wszystkich pracowników i klinicystów pracujących po obu stronach jednostki badawczej bezpośrednio przed i 12 miesięcy po wdrożeniu modelu mikro. Wyniki są zgłaszane dla wymiarów AHRQ, które były najbardziej istotne dla mikro interwencji: „praca zespołowa w jednostkach”, „ogólne postrzeganie bezpieczeństwa”, „komunikacja”, „otwartość”, „ogólny stopień bezpieczeństwa pacjenta „oraz” przekazywanie i przejścia.”Badanie przedstawia porównanie przed i po. Wszystkie pielęgniarki i hospitaliści zarówno po stronie mikro i kontroli jednostki badawczej otrzymali program nauczania TeamStepps i uczestniczyli w mikro rundach do czasu badania postinterwencyjnego. Dodaliśmy 3 pytania konkretnie oceniające postrzeganie efektywności i skuteczności IDR. Respondenci pointerwencji zastanawiali się nad ogólnym wrażeniem IDR, które obejmowało ich doświadczenia po obu stronach jednostki, ponieważ żadna grupa pielęgniarek lub szpitali nie była narażona tylko na mikro-lub kontrolną stronę jednostki. Odpowiedzi na pytania ankietowe były rejestrowane w 5-punktowej skali Likerta (od „zdecydowanie nie zgadzam się” do „zdecydowanie zgadzam się” w przypadku pytań dotyczących opinii; i „nigdy”, rzadko” czasami”, „przez większość czasu” i „zawsze” w przypadku pytań o częstotliwości) i otrzymały wynik od 1 do 5. W pytaniu o ocenę ogólną dla bezpieczeństwa pacjentów oceniono od 1 do 5 punktów odpowiadających wyborom w skali literowej F, D, C, B, A.
Analiza statystyczna
wielkość próby oparto na oszacowaniu początkowego odsetka pierwszorzędowego wyniku CD i przewidywanego spadku w wyniku mikro interwencji. Badanie z wykorzystaniem globalnego narzędzia wyzwalającego opracowanego przez Instytut poprawy opieki zdrowotnej zapewniło najlepszy szacunek 16% jako wskaźnik bazowy dla CD.7 zaplanowano objęcie łącznie 2000 hospitalizacji w celu wykrycia co najmniej 80% zmniejszenia rocznej częstości występowania CD z 25% stopniem błędu typu i wynoszącym 0,05. Porównano współczynniki zdarzeń dychotomicznych przy użyciu testów chi kwadrat na poziomie 2-ogonowym dla znaczenia 0,05. LOS analizowano przy użyciu nieparametrycznego testu Mediany i wielowymiarowej analizy regresji. Użyliśmy uogólnionego modelu liniowego z rozkładem gamma i łączem logarytmicznym dla wszystkich analiz LOS, gdzie LOS był zmienną wynikową, a interwencja vs. typ jednostki sterującej był zmienną predyktorową. Wiek, płeć, rasa, płatnik, mieszanka przypadków i współwystępowania zdefiniowane algorytmem Elixhausera zostały użyte jako współzmienne.8 do analizy CD wykorzystaliśmy regresję logistyczną wielowymiarową, gdzie zmienną zależną była CD. Zmienne predyktorowe obejmowały interwencję, wiek pacjenta, płeć, rasę, płatnika, mieszankę przypadków i choroby współistniejące. Dane dotyczące satysfakcji pacjentów porównano za pomocą testu chi kwadrat. Test t Studenta dla środków zależnych został użyty do analizy danych z badania kultury bezpieczeństwa pacjenta.
protokół badania został przedłożony do Icahn Mount Sinai School Of Medicine ’ s institutional Review board I określony jako zwolniony z pełnego przeglądu.
wyniki
łącznie w 12-miesięcznym okresie badania uwzględniono 2005 hospitalizacji, na które składało się 1089 hospitalizacji w grupie mikro i 916 w grupie kontrolnej. Nocne i standardowe IDR były wykonywane codziennie, od poniedziałku do piątku bez wyjątku. Charakterystyka demograficzna i współistniejące choroby były podobne dla 2 grup(tabela). Hospitalizacja pacjentów, którzy zostali początkowo przyjęci do innego oddziału, a następnie przeniesieni do jednostki badawczej, stanowiła 11,1% hospitalizacji.
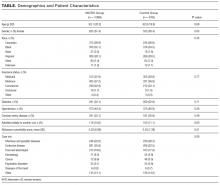
tabela
los skorygowany o ryzyko był podobny dla grup (6,6 vs 7,0 dni, P = 0,17, odpowiednio dla grup mikro i grup kontrolnych). W analizie podgrup odnotowano zmniejszenie LOS u pacjentów przeniesionych do jednostki badawczej (10,4 vs 14,0 dni, P = 0. 02, odpowiednio dla mikro i grup kontrolnych). Los nie zmienił się u pacjentów przyjętych bezpośrednio do jednostki badawczej (6,0 vs 5,8 dni, P = 0,93). Nie stwierdzono różnic w częstości występowania pogorszenia stanu klinicznego w grupach mikro lub kontrolnych(7, 7% vs 9, 3%, iloraz szans, 0, 89; 95% przedział ufności, 0, 61-1, 22, P = 0, 46).
ustalenie korzyści LOS dla mikro grupy ograniczonej do pacjentów przeniesionych do jednostki badawczej skłoniło do porównania pacjentów przeniesionych do jednostki badawczej i pacjentów bezpośrednio przyjętych do jednostki badawczej z oddziału ratunkowego(Dodatek 2). W porównaniu z pacjentami przyjmowanymi bezpośrednio do jednostki badawczej, pacjenci przeniesieni do jednostki badawczej częściej mieli ubezpieczenie Medicaid lub nie mieli ubezpieczenia, częściej byli wypisywani do placówki, mieli dłuższy LOS i częściej doświadczali CD.
zadowolenie pacjentów
w badaniu HCAHPS stwierdzono 175 i 140 odpowiedzi odpowiednio dla mikro i grup kontrolnych. Pacjenci z mikro grupy częściej zgłaszali, że „lekarze, pielęgniarki lub inny personel szpitala rozmawiają z pacjentem o tym, czy po wyjściu ze szpitala otrzymają potrzebną pomoc” (88% vs 78%, P = 0,01). Odpowiedzi dla wszystkich innych elementów HCAHP były podobne dla 2 grup.
badanie kliniczno-pracownicze
wskaźnik odpowiedzi wynosił 96% (30 pielęgniarek i 17 hospitalistów) przed interwencją i 100% (30 pielęgniarek i 22 hospitalistów) po interwencji. W badaniu pointerwencyjnym hospitaliści i pielęgniarki uzyskali znacznie wyższe oceny w zakresie „pracy zespołowej w jednostkach”, „ogólnego postrzegania bezpieczeństwa pacjenta” i „stopnia bezpieczeństwa pacjenta” w porównaniu z badaniem przedinterwencyjnym (Rysunek 1). Szpitale i pielęgniarki oceniły skuteczność IDR i zdolność IDR do identyfikowania kwestii bezpieczeństwa w badaniu pointerwencyjnym w porównaniu z badaniem przedinterwencyjnym (wykres 2).
Rysunek 2
dyskusja
przekształciliśmy dzienny IDR ze standardowego modelu sali konferencyjnej w ustrukturyzowany Model przy łóżku ze scenariuszowymi rolami i przeprowadziliśmy rygorystyczne porównanie z wykorzystaniem danych na poziomie pacjenta. Nasze odkrycie, że przekształcenie codziennego IDR ze standardowego modelu sali konferencyjnej w model przy łóżku nie zmniejszyło znacząco LOS, sugeruje, że model jest nieskuteczny lub musi zostać włączony do bardziej kompleksowych wysiłków na rzecz poprawy wyników klinicznych. Badania sugerują, że zaokrąglanie przy łóżku pacjenta może poprawić wyniki, gdy zostanie wdrożone w kontekście kompleksowej restrukturyzacji opieki nad pacjentem.4,9 Stein i wsp.4 określili reorganizację oddziału medycznego jako ” jednostkę odpowiedzialną za opiekę.”Model ACU obejmował codzienne IDR przy łóżku, a także zespoły oparte na geografii, współprowadzenie przez kierownika szpitala i pielęgniarki oraz raportowanie na poziomie jednostki. Chociaż nie można wyciągnąć ostatecznych wniosków na podstawie ich raportu opisowego, transformacja jednostki była związana ze zmniejszoną LOS i śmiertelnością. Podobnie Kara i wsp.9 stwierdził, że liczba elementów modelu” accountable care team ” wdrożonego przez każdą jednostkę wiązała się z większymi redukcjami losów i kosztów. W przeciwieństwie do tego, nasze ustalenia dotyczące braku efektu są zgodne z niedawnym randomizowanym badaniem klastrowym przeprowadzonym przez O 'Leary’ ego i wsp.10,w którym stwierdzono, że wdrożenie rund przy łóżku skoncentrowanych na pacjencie nie poprawiło satysfakcji pacjenta ani postrzegania wspólnego podejmowania decyzji w porównaniu z jednostkami wykorzystującymi model ustrukturyzowanych IDR w Ustawieniach sali konferencyjnej. Należy zauważyć, że grupy kontrolne zarówno w badaniu O 'Leary’ ego 10, jak i w tym badaniu nie reprezentowały zwykłej opieki, ponieważ grupy te charakteryzowały się lokalizacją zespołów klinicznych i wysokiej jakości IDR. W naszym badaniu jest prawdopodobne, że strona kontrolna urządzenia funkcjonowała na wysokim poziomie, co zmniejszyłoby naszą zdolność do dalszej poprawy wyników. Nie wiadomo, czy restrukturyzacja procesów jednostkowych, w tym wdrożenie IDR przy łóżku pacjenta, poprawia opiekę w porównaniu do zwykłej opieki bez tych procesów.
stwierdziliśmy, że mikro interwencja znacząco zmniejszyła LOS w porównaniu z grupą kontrolną u pacjentów przeniesionych do jednostki badawczej. Analiza ta była badawcza, a odkrycie było nieoczekiwane. Pacjenci byli przenoszeni do jednostki badawczej z jednostek o wyższej ostrości i częściej mieli ubezpieczenie Medicaid lub bez ubezpieczenia i byli odprowadzani do placówek, a nie do domu, co sugeruje, że ci pacjenci mieli poważne problemy z usposobieniem. Jest prawdopodobne, że jest to populacja, dla której idrs może mieć największy wpływ. Była to jednak analiza wtórna i powinna być uważana za generowanie hipotez dla przyszłych badań.
chociaż wpływ na wyniki leczenia IDRs przy łóżku pacjenta jest niepewny, zbadano potencjalne korzyści i praktyczne bariery. Gonzalo et al.11 ankietowanych lekarzy szpitalnych i pielęgniarek w szpitalu stosującym przyłóżkowe IDR stwierdziło, że najwyższe korzyści to komunikacja, koordynacja i praca zespołowa, a najniższe korzyści związane z wydajnością i wynikami. 6 największych barier dotyczyło czasu potrzebnego do wykonania nocnego IDR. Wyniki te wskazują, że czas inwestycji pracowników może być barierą dla powszechnego przyjęcia. Skromniejsze zmiany, takie jak zwiększenie struktury standardowych rund sal konferencyjnych, mogą poprawić opiekę, chociaż dane są mieszane. O ’ Leary et al.12 oceniło wartość ustrukturyzowanego podejścia w ustawieniu sali konferencyjnej, które przede wszystkim wiązało się z wdrożeniem listy kontrolnej dla nowo przyjętych pacjentów i nie stwierdziło różnicy w LOS. Dalsze badania przeprowadzone przez tych badaczy wykazały mieszane wyniki dotyczące zdolności ustrukturyzowanego IDR do zmniejszania częstości występowania zdarzeń niepożądanych.13,14
wyniki naszego badania AHRQ dotyczącego kultury bezpieczeństwa pacjentów wykazały, że kilka ważnych aspektów pracy zespołowej i bezpieczeństwa zostało postrzeganych jako poprawione przez interwencję, w tym ” ogólna ocena bezpieczeństwa pacjenta.”Inne badania wykazały również wzrost ocen pracy zespołowej i bezpieczeństwa dzięki przeprojektowaniu IDR. O ’ Leary et al.12 ankietowanych mieszkańców i pielęgniarek na jednostce, która wdrożyła ustrukturyzowany IDR oparty na sali konferencyjnej i stwierdziła, że dostawcy w jednostce interwencyjnej ocenili klimat pracy zespołowej wyżej niż dostawcy w jednostce kontrolnej. Nasze stwierdzenie, że szpitale i pielęgniarki otrzymały wyższe oceny za to, że IDR jest „wydajny” i „dobrze wykorzystuje mój czas” w badaniu pointerwencyjnym niż badanie przedinterwencyjne, sugeruje, że początkowe obawy dotyczące dodatkowego zaangażowania czasowego mogą zostać zrównoważone przez wzrost ogólnej wydajności i rozwój środowiska lepszej komunikacji, pracy zespołowej i bezpieczeństwa.
to badanie ma kilka ograniczeń. Po pierwsze, próba mogła być niewystarczająca, aby znaleźć małe różnice między grupami. Tendencje zmniejszonego LOS i pogorszenia klinicznego w grupie mikro mogą sugerować, że IDR przy łóżku pacjenta może przynieść niewielką, ale klinicznie istotną korzyść, która byłaby statystycznie istotna tylko w większym badaniu. Po drugie, pacjenci nie byli randomizowani do 2 grup. Wpływ jest jednak zmniejszony, ponieważ rutynowy proces przypisywania pacjentów do 2 obszarów, w których znajdowały się grupy, jest losowy i opiera się wyłącznie na dostępności łóżek. Po trzecie, pielęgniarki i hospitaliści opiekujący się pacjentami w grupie kontrolnej prawdopodobnie doświadczyli ulepszonych praktyk komunikacyjnych w ramach edukacji całego zespołu i uczestnictwa w mikro protokole podczas opieki nad pacjentami po stronie interwencji jednostki. Po czwarte, nie zebraliśmy danych na temat skuteczności komunikacji i nie jesteśmy w stanie ocenić wierności, z jaką przestrzegano ustrukturyzowanego protokołu, ani czy komunikacja międzybranżowa była wspierana lub utrudniana. Wreszcie, badanie zostało zrealizowane na jednostce non-teaching w jednym Akademickim Centrum Medycznym. Protokół i wyniki mogą nie być uogólniane do innych szpitali lub jednostek, które obejmują personel domowy.
podsumowując, przekształcenie IDR z modelu sali konferencyjnej na model przy łóżku nie zmniejszyło ogólnego LOS lub pogorszenia klinicznego na jednostce przy użyciu cech struktury ACU. Chociaż odnotowano kilka korzystnych efektów, w tym zmniejszenie LOS u pacjentów przeniesionych do jednostki badawczej i wyższe oceny klimatu bezpieczeństwa pacjenta i skuteczności IDR, wdrożenie IDR przy łóżku w tym ustawieniu ma marginalną korzyść. Przyszłe badania powinny ocenić, czy kompleksowa transformacja modelu opieki szpitalnej, w tym IDR przy łóżku skoncentrowanego na pacjencie, geograficzna kohortacja zespołów i współprowadzenie, poprawia wyniki w porównaniu z modelami bez tych cech.
to badanie zostało sfinansowane z Programu Grantowego „Prevention Above All Discoveries” firmy Medline. Autorzy nie zgłaszają żadnych konfliktów interesów finansowych.