Juvenil öppenvinkelglaukom kan vara en utmanande sjukdom att fånga tidigt och behandla ordentligt på grund av själva sjukdomen och egenskaperna hos några av dess yngre drabbade. Om du vet vad du ska leta efter, Dock, och svara med snabb, effektiv behandling, du kan hjälpa till att rädda joag patientens syn. I den här artikeln delar vi våra tips för att diagnostisera JOAG och hur man utför ett kirurgiskt ingrepp som ger patienterna den bästa chansen för ett framgångsrikt resultat.
JOAG: Vad vi vet
juvenil öppenvinkelglaukom anses vara en delmängd av primär öppenvinkelglaukom, som påverkar cirka 1 av 50 000 personer (män och kvinnor lika). Definitionen har varit kontroversiell men tar i allmänhet hänsyn till åldern för början. European Glaucoma Society definierar JOAG som öppenvinkelglaukom med början mellan 10 och 35 år.
JOAG visar ett autosomalt dominerande arvsmönster, och forskning har funnit föreningar mellan JOAG och genmutationer på kromosom 1-1q21-q23. Detta lokus är känt som GLC1A och innehåller genen TIGR (trabekulärt meshwork inducerat glukokortikoidrespons) eller MYOCUS, 1,2 som kodar för myocilinproteinet. Den exakta funktionen av detta protein och dess engagemang i glaukom är för närvarande okänd. Fyrtio mutationer av TIGR / Myoko-genen har identifierats i både juvenil och vuxen öppenvinkelglaukom, och genetiska analyser har visat att 8 till 63 procent av joag-patienterna har en TIGR/Myoko-mutation. Vanliga fynd bland joag-patienter inkluderar tidig sjukdom, mycket hög IOP och en stark familjehistoria av glaukom.3,4 histopatologisk studie av trabekulärt nätarbete hos joag-patienter av Kyushu Universitys Akihito Tawara, MD och Hajime Inomata, MD, avslöjade ett onormalt kompakt trabekulärt nätarbete med en ansamling av extracellulärt material i de trabekulära utrymmena.5
kliniska fynd
juvenil öppenvinkelglaukom är i allmänhet asymptomatisk i sina tidiga stadier. Till skillnad från primär infantil glaukom är tecken som utvidgning av hornhinnan och jordklotet, raster i Descemets membran, hornhinneödem, epifora och fotofobi inte närvarande hos patienter med öppenvinkelglaukom i senare barndom eller ungdom. Symtom är sällsynta men kan inkludera suddig syn och okulär smärta från förhöjt intraokulärt tryck. Visuell förlust åtföljer de senare stadierna av sjukdomen och leder ofta till patienter som söker oftalmisk utvärdering. Axiell myopi har associerats med JOAG. Kliniska tecken inkluderar svår IOP-höjning, ofta i intervallet 40 till 50 mmHg. Med tanke på bristen på tidiga symtom är presentationen ofta sen och avancerad koppning av synnerven noteras ofta vid första utvärderingen. Gonioskopiska funktioner inkluderar en öppen främre kammarvinkel med hög irisinsättning och framträdande irisprocesser.1 normala optiska skivor och vinklar utesluter dock inte diagnosen JOAG.
diagnosen av JOAG kan vara okomplicerad i inställningen av en markant förhöjd IOP och glaukomatös koppning av optisk skiva. De mer utmanande fallen är de tonåringar som presenterar en blygsam IOP-höjd och en hälsosam skiva. För att hjälpa till att diagnostisera dessa hårdare fall, notera att riskfaktorer för JOAG inkluderar manligt kön, myopi och en familjehistoria av glaukom.1 övervaka tonåringar med okulär hypertoni noggrant med periodisk bedömning av IOP, optiska skivor och synfält. Vid tidpunkten för initial utvärdering, få baslinje visuella fält, stereofotografier av optisk skiva och en bedömning av retinal nervfiberskiktets tjocklek med optisk koherens tomografi. Trots begränsade normativa data är OCT-mätningar fördelaktiga för longitudinell bedömning och identifiering av tidig progression.
Uteslut sekundära orsaker till öppenvinkelglaukom vid utvärdering av unga patienter med misstänkt JOAG. Observera att pigmentdispersionssyndrom, uveit, okulärt trauma och steroidanvändning alla kan leda till förhöjd IOP och glaukom, och en bra klinisk undersökning och granskning av system är viktigt för att utesluta bevis på dessa tillstånd.
behandling
även om upp till 83 procent av joag-patienterna så småningom kräver kirurgisk ingrepp,kan 7 medicinsk terapi fungera som en bro till mer definitiv kirurgisk behandling. Första linjens topisk terapi innefattar betablockerare, prostaglandinanaloger och kolsyraanhydrashämmare. Använd alfa-agonister med försiktighet eller undvik dem helt och hållet hos unga patienter med JOAG, eftersom potentiella biverkningar har rapporterats hos spädbarn och småbarn, inklusive bradykardi, hypotoni, hypotermi, hypotoni, apnea och letargi.8
när läkemedel misslyckas med att kontrollera IOP, måste läkaren vända sig till operation. Här är en titt på dina alternativ:
• Vinkelprocedurer. Vinkelbaserade kirurgiska ingrepp utförs vanligtvis först och är ofta effektiva för att minska IOP och minimera potentiella kort – och långsiktiga komplikationer. Valet mellan goniotomi och trabekulotomi beror på kirurgens preferens och erfarenhet.
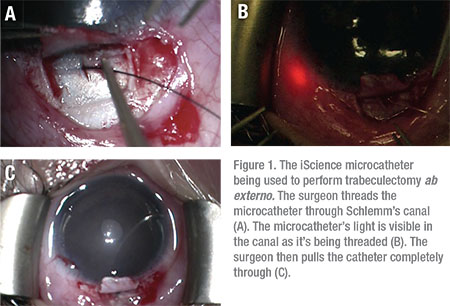
Trabekulotomi, via en ab extern metod, har rapporterats ha en framgångsgrad på upp till 86 procent vid behandling av JOAG, med 14 procent av patienterna som kräver ytterligare kirurgisk ingrepp för att kontrollera IOP.9 Trabekulotomi AB externo kan användas för att incisera det trabekulära nätverket över 360 grader med hjälp av en sutur eller iScience-mikrokatetern. (Se Figur 1)
nyare kirurgiska tekniker, såsom gonioskopiassisterad transluminal trabekulotomi, har utvecklats och visat sig vara användbara i denna patientpopulation också. Vid utförande av GATT-proceduren gör kirurgen en liten, initial 1-till-2 mm nasal goniotomi och förflyttar en mikrokateter i omkretsled genom Schlemms kanal. Katetern dras igenom för att skapa en 360-graders klyfta. Den största fördelen med AB interno förfaranden såsom goniotomi, GATT och Trabectome är att de är utförs helt genom ett hornhinnesnitt, undvika konjunktival och sklerala snitt—och efterföljande ärrbildning—helt och hållet.
i fall där vinkelkirurgi misslyckas med att kontrollera IOP, inkluderar ytterligare kirurgiska alternativ externa dräneringsprocedurer såsom trabekulektomi med mitomycin-C och glaukom dräneringsimplantatkirurgi, såväl som cyklodestruktiva procedurer.
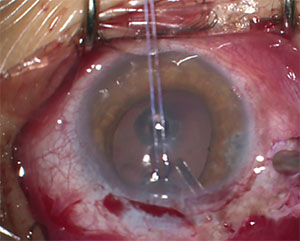
Figur 2. Den här 13-åringen med JOAG krävde placering av en glaukomdräneringsanordning för att kontrollera hans IOP.
vissa kliniker har använt antifibrosbehandling med MMC för att minska mängden ärrbildning hos unga patienter, och detta tillvägagångssätt kan resultera i lägre IOPs efter trabekulektomi hos joag-patienter.11 användningen av MMC har emellertid också associerats med en ökad risk för synhotande komplikationer, inklusive hypotonimakulopati och bleb-relaterad infektion. Frekvensen av hypotonimakulopati har rapporterats vara så hög som 20 procent, vilket kan bero på den ökade förekomsten av axiell myopi hos dessa patienter.11 En studie fann en 17-procentig förekomst av bleb – relaterade infektioner hos barn med funktionella blebs.12 Med tanke på dessa resultat, var försiktig när du utför trabekulektomi med MMC hos yngre barn.
• Glaukomdräneringsimplantat. På grund av den högre sannolikheten för konjunktival ärrbildning hos JOAG-patienter och den ökade risken för synhotande komplikationer med trabekulektomi (hos yngre patienter) är GDI-kirurgi ett rimligt alternativ. De vanligaste GDI: erna är Ahmed glaukomventilen (New World Medical, Rancho Cucamonga, Calif.) och baerveldt glaukomimplantat (Abbott Medical Optics, Santa Ana, Calif.). Tidigare studier med minst ett års uppföljning har dokumenterat framgångsnivåer efter pediatrisk GDI-operation som sträcker sig från 31 procent till 97 procent.15 Det finns dock begränsade långtidsdata avseende GDI-användning hos barn och unga vuxna.
ett annat potentiellt problem med GDI hos barn är att korrekt placering av röret i den främre kammaren kan vara särskilt utmanande. Minskad skleral styvhet hos dessa patienter gör främre migration och rotation av den proximala rörspetsen vanligare än hos vuxna.16 rörmigration kan resultera i direktkontakt eller närhet av rörspetsen till den bakre hornhinnans yta och kan bidra till endotelcellförlust och eventuell kornealdekompensation. Rörpositionering som visas i Figur 2 är att föredra; notera den längre längden och hur den är vinklad bort från hornhinnans endotel.
med tanke på att patienter med JOAG är unga och ofta har mycket förhöjda IOPs med avancerad skivskada, är vår preferens att använda ett 350 mm2 Baerveldt-implantat. Vi använder en 7-0 polyglactin sutur för att tillfälligt ligera röret i denna icke-ventilerade enhet och tillåta tre till fyra veckor för att en kapsel bildas runt skleral explanten.
för små barn utför vi planerad ligaturfrisättning i operationssalen mellan postoperativa veckor tre och fyra med hjälp av en Hoskins-lins och grön diodlaser.17 vi gör visualisering av ligaturen för laserlys lättare med användning av hornhinnevävnad som patchtransplantatmaterial. Vätskehöjning av konjunktiva som ligger över skleralplattan och djup mjukning av jordklotet hjälper till att bekräfta ligaturfrisättning. Om du är osäker på om ligaturen har släppts kan du använda B-mode echografi för att visa närvaron av vätska runt dräneringsplattan.
för att ersätta förlorad volym och ge ökat motstånd mot flöde genom röret kan du injicera natriumhyaluronat (10 mg/ml) i den främre kammaren omedelbart efter ligaturfrisättning. Detta begränsar varaktigheten och storleken på hypotoni och förhindrar kollaps av främre kammaren. För yngre barn kommer vi ofta att låta ligaturen släppas spontant, men kommer att övervaka dem närmare efter de första postoperativa veckorna. För äldre, kooperativa barn och vuxna kan du utföra planerad ligaturfrisättning genom laserlys följt av en främre kammarinjektion av natriumhyaluronat (10 mg/ml) på kontoret. Vi föredrar att behålla patienter på atropin 1% och minska antalet vattenhaltiga läkemedel när det är möjligt efter den tredje postoperativa veckan i väntan på röröppningen. Dessa tekniker kan hjälpa till att förhindra långa perioder av hypotoni och dess sekundära komplikationer efter ligaturfrisättning.
även om GDI-kirurgi och trabekulektomi har utvecklats under åren med framsteg inom kirurgisk teknik och bättre sätt att modulera sårläkning, finns unika utmaningar hos unga patienter med JOAG jämfört med äldre vuxna. Noggrann preop-bedömning och postoperativ övervakning, med frekvent uppföljning och uppmärksamhet på tidig upptäckt och hantering av biverkningar, kan förbättra långsiktiga resultat. Recension
Dr. Menezes är bosatt läkare vid New York Eye and Ear Infirmary av Mt Sinai. Dr. Panarelli är biträdande professor i oftalmologi och biträdande bostadsprogramdirektör vid New York Eye and Ear Infirmary of Mt Sinai. De har inget ekonomiskt intresse för någon av de nämnda produkterna.
1. Albert DM, Miller JW, Azar DT, Blodi BA, Cohan JE, Perkins T. Juvenil öppenvinkelglaukom. I: Albert & Jakobiecs principer & övning av Oftalmologi. 3: e upplagan. Philadelphia: Elsevier 2008.
2. Bruttini M, Longo I, Frezzotti P, et al. Mutationer i myocilingenen i familjer med primär öppenvinkelglaukom och juvenil öppenvinkelglaukom. Arch Oftalmol 2003; 121:7: 1034-8.
3. Wiggs JL, Allingham RR, Vollrath D, et al. Prevalens av mutationer i TIGR / Myocilin hos patienter med primär öppenvinkelglaukom hos vuxna och ungdomar. Am J Hum Genet 1998; 63:5: 1549-52.
4. Adam MF, Belmouden A, Binisti P, et al. Återkommande mutation i en enda exon som kodar för den evolutionärt konserverade olfaktomedin-homologidomänen för TIGR i familjär öppenvinkelglaukom. Hum Mol Genet 1997; 6: 12: 2091-7.
5. Tawara A, Inomata H. Utvecklingsomogenhet hos det trabekulära nätverket i juvenil glaukom. Am J Oftalmol 1984; 15:98: 82-97.
6. Han är en av de mest kända. Jämförelser av riskfaktorer och synfältförändringar mellan juvenil debut och sen debut primär öppenvinkelglaukom. Oftalmologica 2002; 216: 1: 27.
7. Wiggs JL, DelBono EA, Schuman JS, et al. Kliniska egenskaper hos fem stamtavlor genetiskt kopplade till juvenil glaukom locus på kromosom 1q21-q31. Oftalmologi 1995; 102: 1782-9.
8. Carlsen JO, Zabriskie NA, Kwon YH, et al. Tydlig depression i centrala nervsystemet hos spädbarn efter användning av topisk brimonidin. Am J Oftalmol 1999; 128: 255-256.
9. Han är en av de mest kända. Långsiktigt resultat av trabekulotomi för behandling av utvecklingsglaukom. Arch Oftalmol 2004; 122: 1122-8.
10. Grover DS, Smith O, Fellman RL, et al. Gonioscopy assisted transluminal trabeculotomy: en ab interno circumferential trabeculotomy för behandling av primär medfödd glaukom och juvenil öppenvinkelglaukom. Br J Oftalmol 2015; 99:8: 1092-6.
11. Tsai JC, Chang HW, Kao CN, et al. Trabekulektomi med mitomycin C kontra trabekulektomi ensam för juvenil primär öppenvinkelglaukom. Oftalmologica 2003; 217: 1: 24-30.
12. Sidoti PA, Belmonte SJ, Liebmann JM, Ritch R. Trabeculectomy med mitomycin-c vid behandling av pediatriska glaucom. Oftalmologi 2000;107:422-9
13. Groh MJ, Behrens a, Händel A, Kuchle M. Mid – och långsiktiga resultat efter trabekulektomi hos patienter med juvenil och sen juvenil öppenvinkelglaukom. Klin Monatsbl Augenheilkd 2000;217:71-76
14. Aponte EP, Diehl N, Mohney BG. Medicinska och kirurgiska resultat i glaukom i barndomen: en befolkningsbaserad studie. J AAPOS 2011; 15: 3: 263-7.
15. Chen TC, Chen PP, Francis BA, et al. Pediatrisk glaukomoperation: en rapport från AAO. Oftalmologi 2014: 121: 11: 2107.
16. Netland PA. Walton DS. Glaukomdräneringsimplantat hos barn. Oftalmisk Surg 1993; 24: 723-729.
17. J. J., J. J., J. J., J. J., J. J., J. J., J. R., J. R. Laserrörligaturfrisättning efter vattenhaltig shuntimplantation hos små barn. Oftalmiska Surg Lasrar Avbildning 2011; 42: 2: 168-9.